低体温症 2017
Review:低体温症 2017 by 大城和恵
Review : 低体温症 2017
低体温症は生命を脅かす疾患であるが、低体温症患者への対応は、いくつかの点で、正常体温患者へのそれとは異なり、種々の治療手段の有効性を評価するに十分なエビデンスが不足している。このため本疾患の管理は、まだまだ困難な挑戦である。本項では、現時点における低体温症の取り扱いについて、既存の複数ある国際ガイドラインを可能な限り網羅し、先行研究の成果を活用し、エビデンスがない場合は、専門家が多く用いている対応法を基にまとめた。実際の登山における予防、発症から現場治療、病院搬送、入院後の治療、と時間軸を基に構成した。ことに、山岳地域では救助事情を含む地理的状況の制限により、搬送可能な医療施設での専門医の有無や設備が限られる場合がある。本 Reviewは、地域の救助体制や医療事情においても治療の標準化を目指し、可能な限り適用し得るべく作成した。
野外環境で起こる低体温症は、寒冷曝露、雪崩埋没、溺水、外傷後や基礎疾患の増悪に続発する結果起こり易いが、ここでは、一次性の低体温症として、一般的な登山で頻度の高い寒冷曝露による偶発性低体温症についてまとめた。
各推奨度は、低体温症国際ガイドラインに則り、表1でまとめた。
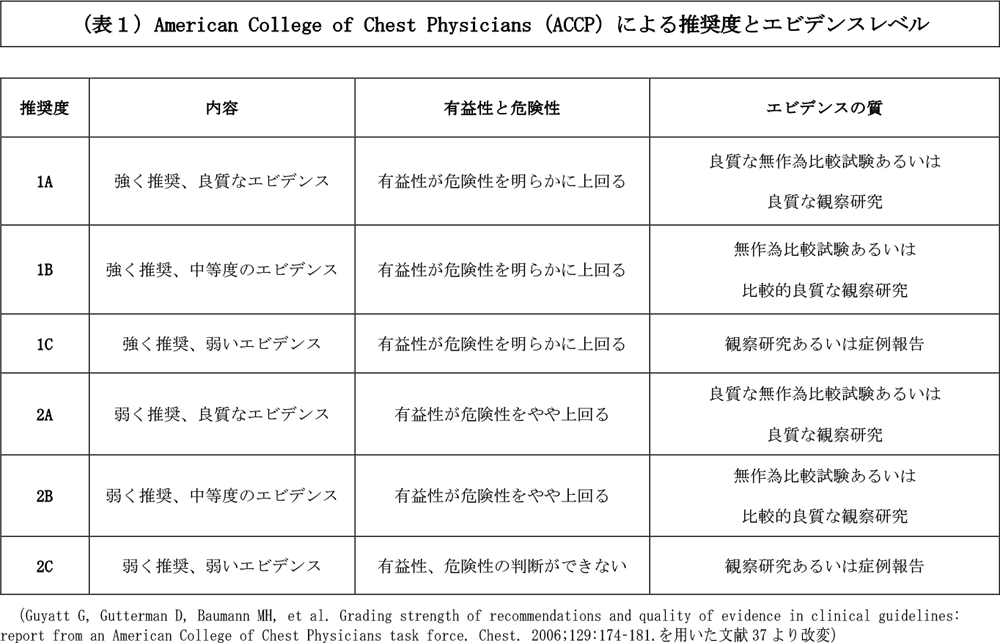
1.概念
偶発性低体温症とは、深部体温の意図しない35℃未満への低下と定義される[参考文献 1,2,3,4]。偶発性低体温症とは、一次性低体温症の1つで、体温調節機能の破綻と考えられる。偶発性低体温症におけるこの破綻は、年齢や併存疾患、内服薬剤、といった内在する素因ばかりか、これまで健康な人であっても、寒冷曝露によって起こる。偶発性低体温症の発症率や死亡率は明らかではないが[参考文献 5]、通年発症している疾患であり、山岳や登山といった環境では、発症し易い条件が伴う。寒冷曝露を受けた生体の初期反応は、その恒常性の維持のため、無意識の震えや活発な動きにより正常体温(約37℃)を保とうとする。しかし、寒冷ストレスが過剰になり、熱産生に必要なエネルギー貯蓄が枯渇すると、深部体温が低下しはじめ、低下し続けると外気温まで冷却され得る[参考文献 6,7]。低体温症は重症度があがるにつれ、全身の臓器障害と、それに関連する症状を呈する。生体が冷却された場合、それまで正常であった意識、呼吸、循環は、障害され[参考文献 8]、体温が32℃以下に低下すると心停止のリスクが高まり、体温28℃以下では、著しく高まる[参考文献 9]。これまで健康であった人、若年で呼吸停止や循環停止が無い場合は、一般に予後が良好で、全回復し得る。しかしながら適切な治療がなされない場合は、本来予防できる疾患であるにもかかわらず、死の転帰をとる。
2.病態生理 (表2)
生体の体温調整とは、間脳の視床下部に体温調節中枢があり、狭い温度幅の中で、熱産生と熱喪失のバランスを保っている。筋肉運動や異化過程が熱を産生し、放射、伝導、蒸発、対流の4機序で、主に皮膚と肺からの水蒸気により熱が喪失する。軽度の低体温症では、体温調節機構が活発に働くが、状態が制御されない場合は、体温調節機構は破綻するまで低下をし、心肺不全により死に至る。野外環境で多い低体温症を促進する条件として、寒冷と疲労の合併がよく見られる[参考文献 10]。個人の寒冷耐容能は、気温、風、着衣、湿り度合いにより異なり、エネルギーが枯渇した状態では、極端な寒冷環境でなくても、低体温症に陥る。
高齢者は、特に偶発性低体温症に陥り易い。これは、体温調節機能が年齢とともに進行性に障害されるからである。一般に高齢者は、体容積や筋肉量の減少、体動の減少、不適切な栄養状態、寒冷への反応低下による震えの減弱から、熱を産生する能力が低下している[参考文献 11]。 加えて、高齢者は適切な血管収縮能や温度変化を識別する能力が低下し[参考文献 12]、熱喪失を増大させ易い。
病態生理とそれに関連する症状を、(表2)に示す。寒冷曝露による生体の初期反応は、自律神経系の賦活化により熱を産生することで、通常震えが起こり、頻脈、多呼吸も起こってくる。心血管系の典型的な経時的変化は、初期には頻脈、次第に洞徐脈となり、心房細動が起こり得る。重症低体温症になると心室細動を、最終的に心停止を起こし得る。呼吸の経時的変化は、初期には多呼吸であるが、進行とともに呼吸数と換気量は減少する。酸素解離曲線は左方移動し、組織への酸素運搬を障害する。中枢神経機能は意識レベルの低下と符合し、進行性に抑制される。軽度の錯乱や健忘から、無気力や傾眠、最終的に昏睡へと進展する。脳血管の自動調節能は25℃で失われ、脳血流は、体温1℃低下すると6〜7%減少する。しかしながら、重篤な低体温症では、代謝が著しく低下するため、脳の虚血耐性は正常体温の10倍上がると考えられ[参考文献 13]、低体温症における脳の酸素需要の低下は、心停止後の無酸素や虚血から脳を保護し得る[参考文献 14]。脳波は20℃以下では平坦となる。
初期にはカテコラミンは上昇するが低体温症が進行し、臓器機能が低下し始める頃には基礎値に戻る[参考文献 15]。
初期は末梢血管収縮による腎血流量の増加と、腎の濃縮能の障害による寒冷利尿を認める。さらに血漿成分は血管外へ移動し、循環血液量の減少と血液濃縮を来す。
血液学的には可逆性の血小板機能障害、凝固系の障害が起こり、凝固時間が延長する[参考文献 16,17]。
体動が著しく低下した低体温症患者は、横紋筋融解症に陥り易くなり、ミオグロビン尿と腎血流量低下により、急性尿細管障害が起こり得る。
初期には、インスリン分泌の減少とグリコーゲン分解の増加が糖の貯蔵を動員する。しかし、貯蔵糖を消費し切ると、低血糖が続発する。アシドーシスは、呼吸抑制と高二酸化炭素血症、震えと組織還流の低下による乳酸産生の結果、起こってくる。肝機能も低下し、通常は肝臓で代謝・解毒される薬剤の蓄積を招く。
四肢末梢では、末梢血管収縮、低還流、血液濃縮により、凍傷に陥りやすくなる。

3.症状・所見
病態生理とそれに関連する症状を、(表2)に示す。
a.バイタルサイン - 呼吸と脈
意識、呼吸、循環は、初期には正常であるが[参考文献 8]、深部体温が低下するに従い、徐脈、心房細動が出現するようになり、引き続き、心室細動、心停止に至る[参考文献 18]。心房細動は深部体温が 32℃以下で一般に認められるが、心臓不安定の他の兆候がない限り、問題ではない[参考文献 19]。心停止のリスクは、深部体温が 32℃以下で増加し、28℃以下では著しく高まる[参考文献 9,20]。
b.バイタルサイン - 意識
神経学的所見には、個体差がある。通常、体温低下に比例し中枢神経機能、意識レベルは低下する。寒冷による中枢神経系への影響は、初期には錯乱、健忘、といった症状が認められ、体温低下に伴い、判断力低下、無気力、感覚鈍麻、奇異性脱衣行動 [参考文献 21]、構語障害、進行性の意識低下が起こり、通常は体温30℃未満で、昏睡となる。
c.神経筋症状
寒冷曝露を伴うと、体は体温を37℃に維持しようと、活発な筋肉運動を行ったり、無意識に震えが生じる。震えが生じる前の筋のトーヌスの亢進は、深部体温が35℃未満になる前から起こってくる。これらが生体の初期反応である。震えが消失する体温は、24℃から35℃と個人差がある[参考文献 22]。中度(Ⅱ度)以上の低体温症では、関節滑液の粘稠度も上がり、筋や関節硬直が出現する。重度(Ⅳ度)の低体温症では、筋肉と関節の硬直は死後硬直様になる。
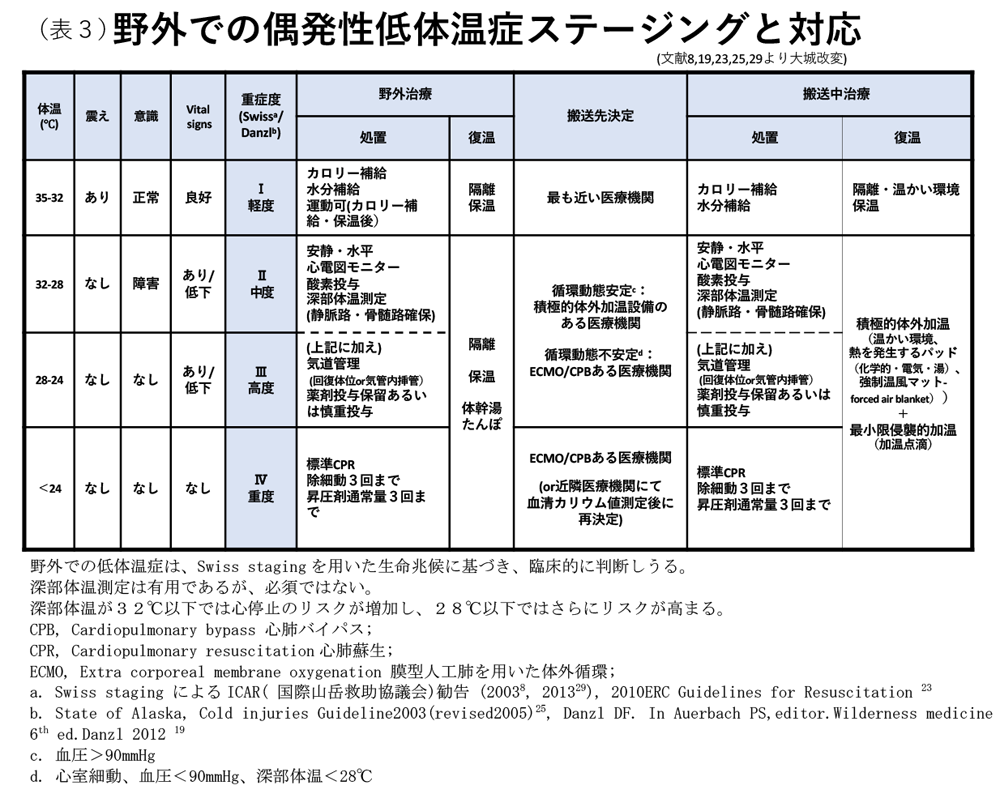
4.診断 (表3)
"偶発性低体温症"は"深部体温の意図しない35℃未満への低下"[参考文献 19,23,24]と定義される。寒冷曝露歴がある、または低体温症に陥り易い疾病を有した人で、体幹が冷かったり深部体温が35℃未満の患者は、低体温症とみなされる。
a.重症度判定
低体温症の進行、症状、体温には個人差があり、野外での正確な深部体温測定に限界があることから、臨床所見を積極的に用いる"スイスステージング"[参考文献 8]が現場で推奨される[参考文献 19,23,24]。(表Ⅵ-2)これは2010 European Resuscitation Council(ERC)ガイドライン[参考文献 23] に採用されており、アラスカ低体温症ガイドライン[参考文献 25]、 Danz l[参考文献 19]とも概念が一致し、野外で用い易い。
b.深部体温測定
深部体温測定は、重症度を判断し、搬送方法とマネージメントを決定する情報となる。適切に較正した、低温用の温度計が必要であるが、病院前の環境で常に使用できるわけではない。測定部位は、食道、鼓膜、膀胱、直腸が用いられるが[参考文献 26,27]、測定された体温は、測定部位、還流、外気温により異なってくる。食道温は他の計測温度より信頼性が高い[参考文献 28]。挿管患者では食道温測定が推奨され[参考文献 8,23,24,29](推奨 1B)、非挿管患者では鼓膜温を測定する(推奨 1B)。挿管患者では、食道下部 1/3 の位置に測定プローベを留置する方法が好まれている(推奨 1C)[参考文献 19]。食道プローベを浅く留置すると、加温した空気/酸素で換気している場合に、測定値が上昇する誤差が起こり得る。鼓膜、脳、膀胱体温は、ヒトの実験でよく相関している[参考文献 28]。鼓膜に接触させたプローベによる鼓膜温測定は、耳管が雪や耳垢で塞がっておらず、寒冷環境からよく保温されている場合、脳の温度を正確に反映する[参考文献 30]。赤外線で皮膚、鼓膜、口腔から測定する方法は、しばしば低体温症患者では不正確である。皮膚に接触して測定する側頭動脈温は低体温症では正確な温度を反映しない [参考文献 31]。膀胱温は、腹腔洗浄中に本来より上昇し得る。直腸プローベは、15cm挿入して測定するが、直腸温値は、復温中、深部体温に遅れて上昇する[参考文献 19,32]。以上より、野外の状況によって深部体温の正確な測定は困難であること、また、低体温症の症状と体温には個人差があることから、野外では臨床的なスイスステージングに基づいた対応の決定が現実的である。ただし、窒息や外傷を伴う低体温症では臨床所見によるステージングのみで低体温症の重症度を判定してはならない [参考文献 29]。(推奨 1C)
c.脈が触知できない場合と心静止
低体温症で脈が触知できない場合、還流リズムが無いとは言い切れず、さらに、心静止かどうかの判断は難しい。低体温症者の末梢の脈の触知はしばしば血管収縮や徐脈により困難であるため、生命兆候や脈は、聴診と触診を少なくとも注意深く60秒確認すべきである。(推奨 2B) 可能であれば、心電図モニターやドップラー超音波による心臓の活動性評価が好ましい[参考文献 33,34]。しかし、殆どの心電図モニターと除細動器は寒冷環境下での作動は不確定である。標準的なモニターリードも、冷たい皮膚には貼り付かないことがあり、この場合は針電極が必要になる。終末呼気 CO2濃度(ETCO2)のモニタリングが可能であれば実施する。波形が認められない場合は循環あるいは代謝の欠如を意味する。超音波検査が可能であれば、心電図の電気的活動に一致した心収縮の有無を確認する[参考文献 23]。呼吸や体動が続いているようであれば、注意深い継続観察をすべきである。低体温症で脈が触れないあるいは心静止の場合で、個体死と判定できない場合は、復温後に死亡判定をする[参考文献 2,8,19,34,35]。(推奨 1A)
d.個体死
野外や高所における偶発性低体温症で個体死と呼べるのは、致命的外傷の存在あるいは体幹の凍結が有る(胸壁が圧迫できない)場合である[参考文献 36,37]。瞳孔の散大固定と同様、死後硬直様所見は、可逆性の低体温症患者でも認められることがある[参考文献 37]。偶発性低体温症で蘇生できた最低体温は、水の流れるスノーブリッジの下に挟まった傷病者13.7℃[参考文献 38]と、雪崩埋没者の19℃(1982 年報告)[参考文献 13]である。
5.予防
寒冷環境で深部体温が低下しないよう維持するには、自律神経系や内分泌系による体温調整は補助的に過ぎず、適切な行動応答が必須である[参考文献 39]。 体温上昇に必要な震えは、基礎代謝の6倍の酸素消費をするため[参考文献 40]、高所や気圧の低い場所では、震えによる効率的な熱産生は、平地におけるより低下すると考えられ、充分な予防が必要である。
- 低体温症の知識、体温の維持と喪失の原理を理解することが求められる[参考文献 41]。
- 充分なカロリー補給をこま目に行う。特に炭水化物のエネルギー効率が良い。
- 水分補給をこま目に行う。
- 温かい衣類を着用する。頭・首もしっかり覆う。
- 衣類の一番外側には、防風・防水性の素材を着用する。
- 保温着は重ね着し、行動中は薄着に、立ち止まる場合は重ね着し、こま目に衣類の温度調整をする。運動で発する熱に見合った衣類に調節する[参考文献 42,43]。
- 風・雨・雪をよける。水は空気に比べ、熱の伝導率が高い。濡れることは伝導の機序で、濡れた衣類が乾く際に皮膚からの蒸発の機序で、風は対流の機序で体温を奪う。このため濡れた状態で風にあたると、急速に体温を喪失する。特に休息をとる場合や行動を停止する場合は、運動による熱産生が中断するため、風・雨・雪をよけることは重要である。
- 透湿性の衣類を着用して汗をかいた場合、蒸気は逃げるが、水滴になった汗は透過できず濡れてしまい、皮膚から体温を奪う。透湿速乾性の衣類の着用は大切であるが、汗をかかないペースと、汗をかいた場合に肌に接する濡れた衣類を迅速に脱ぐ、という行動応答も重要である。濡れた衣類を脱ぐことができない場合は、乾いた保温衣類を充分に重ねることで、いくらかの保温効果は期待できる[参考文献 44]。
- 低体温症初期は自覚しにくいため、パートナーと行動し、予防のための行動を互いに励行し、互いの変化に早く気づくようにする。低体温症が進行した場合、単独では適切な行動応答ができず、回復が困難である。
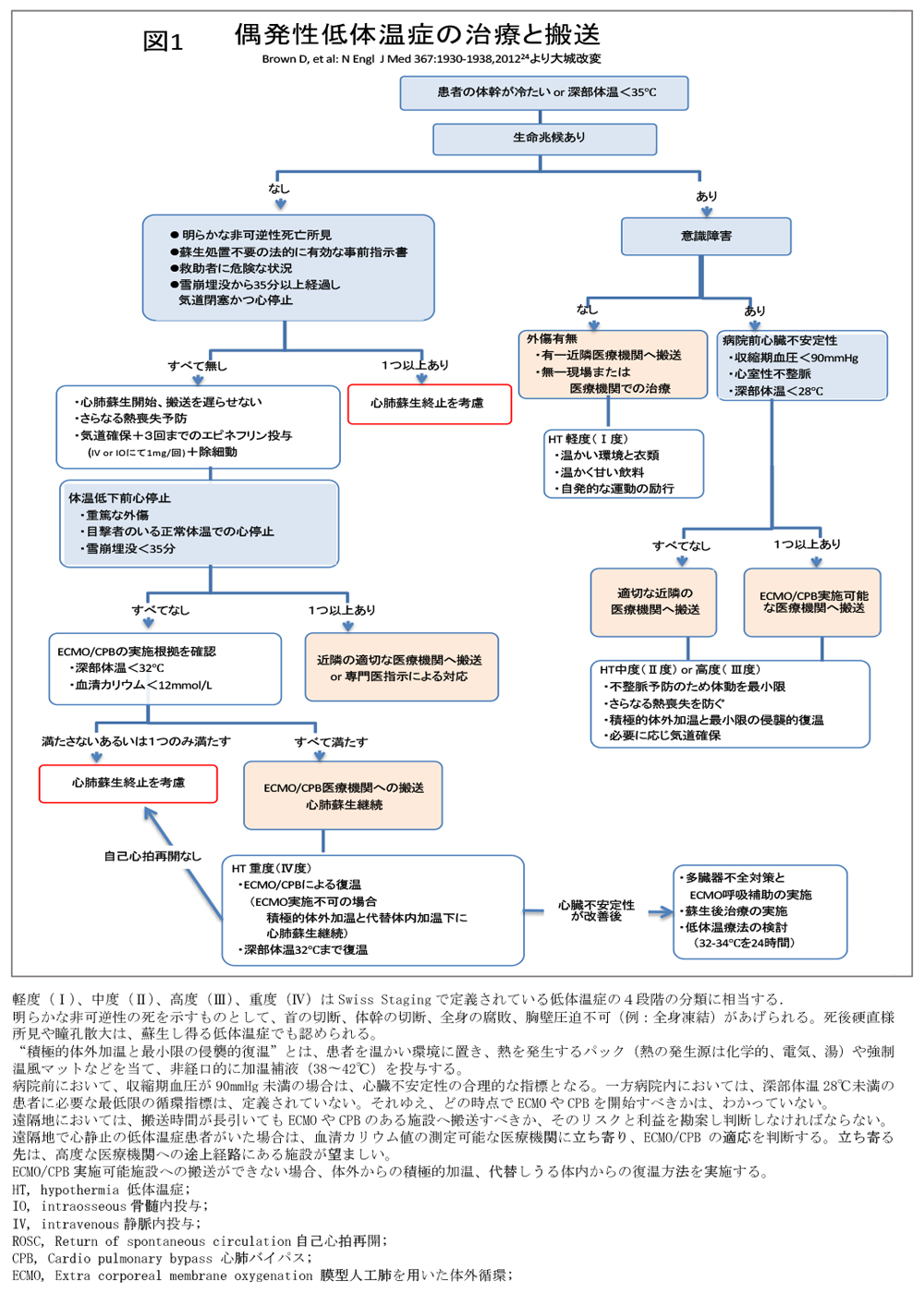
6.野外・高所での治療(病院前治療)(表3,4,図1,2,3,4)
a. 優先すべき基本事項
1)救助者の安全 救助と蘇生は、現場および救助者の安全が確保された場合にのみ行われなければならない (推奨1A)。
2)迅速かつ適切な医療機関への搬送 医療機関へ搬送の必要な傷病者は、現場治療にかかる時間を可能な限り短くするべきである(推奨1C)。迅速に適切な医療機関へ搬送することは、後遺症の軽減、生存率の改善を来しうる[参考文献 24]。 低酸素血症が低体温症に先行していない場合、潜在疾患が無い場合、外傷の合併が無い場合は、心静止低体温症患者でも、神経学的後遺症無しに全回復をしうる[参考文献 24]。 遠隔地域においては、現場滞在から搬送に要する時間が長くなることで生じるリスクと、医療機関での治療によるメリットを比較考量した方針の決定が必要である[参考文献 24](推奨 1C)。
隔絶されたアラスカのような場所では、復温可能な医療施設までの地理的状況に応じた、実際的な指針も編集されている[参考文献 34]。
b. 臨床ステージと基本方針
全てのステージにおいて共通していることは、さらなる熱喪失を防ぐことである。加えて、臨床ステージごとの方針と現場目標を理解し実施する。
震えの活発な軽度(Ⅰ度)の低体温症では、誤嚥のリスクがない場合、カロリーを摂取する。震えは3℃/h から4℃/h 深部体温を上昇する効果があるが[参考文献 45,46]、エネルギー消費が大きい。炭水化物は震えを助長するエネルギー源となるため[参考文献 47]、脱水の補正も兼ね、温かく甘い飲料を摂取する[参考文献 19](推奨 1A)。
中度(Ⅱ度)以上は、意識と震えが低下し始め、おおよそ深部体温32℃未満に相当する。心室細動への閾値が低下し、わずかな体動などで心室細動に移行することが報告されており[参考文献 48,49]、機械的な刺激が致命的な不整脈を誘発することはブタの実験で示されている[参考文献 50]。また、救助や医療介入後にも深部体温が低下するafterdrop(後述)により循環虚脱をきたし得る[参考文献 25,26,33]。中度(Ⅱ度)以上での病院前治療の目標は還流リズムの破綻を防ぐことであり、優先事項は、傷病者を丁寧に扱うこと(推奨 1B)、傷病者を水平な体位にすること(推奨 1B)、積極的な体外からの復温(推奨 1B)、酸素投与(推奨 2B)、心電図モニター装着(推奨 1B)、迅速に適切な医療機関への搬送(推奨 1B)、一次・二次救命処置の実施(推奨 1B)、である。
1)低体温症軽度(Ⅰ度)
風、雨、雪から傷病者を隔離する。温かく甘い飲料、食料、特に炭水化物は震えの燃料となるので、与える。急激な運動は、afterdrop(後述)を来たし得るため[参考文献 51]、隔離や保温、震えに対して十分なカロリー補給が行えるまで、30分程度経過を観察することが望ましい(推奨 1C)。ひとたび、水分とカロリーをよく補給できたなら、積極的に体を動かしたり、安全な場所へ自力で歩いて移動できる。外傷や合併疾患が低体温症を悪化させると考えられる場合は、救助を要請する。
2)低体温症中度(Ⅱ度)
丁寧に水平に傷病者を扱う。震えが減弱あるいは消失しており、不適切に手荒く扱うと不整脈を起こし易い。意識低下を認め、頸椎損傷がない限り、気道確保のために水平な回復体位での復温も考慮する。咽頭反射が有り、誤嚥のリスクが無く嚥下可能であれば、温かく甘い飲料と食べ物を与える。復温を実施する。集中治療室のある医療施設へ搬送する。(表4)
3)低体温症高度(Ⅲ度)
意識レベルが低下し、不適切に傷病者を動かすと、心室細動や心停止を起こし得る。Ⅵ章6-bの処置に加え、気道確保のために回復体位をとる。あるいは、合理的な高度な気道管理を実施する。静脈路確保は、末梢血管収縮のため困難であろう。代謝低下のため、薬剤投与は保留するか慎重に投与する。
4)低体温症重度(Ⅳ度)
この段階では、深部腱反射は消失し、瞳孔は散大固定する。復温を実施する。6-f酸素投与と気道管理の項の処置に加え、心肺蘇生は、搬送を遅らせない限り、医療施設まで継続する。

c. 復温方法
全ての低体温症傷病者はさらなる熱喪失を防ぐ必要があり、全身の隔離・保温・加温は、全ての傷病者に施行されるべきである[参考文献 8,19,24,28,43,52](推奨 1B) 。まず、岩陰や雪洞、簡易シェルターなどで、風に曝されることや、雨・雪に濡れることから隔離する。地面からの伝導による熱喪失を防ぐために、ザック、マットなどを敷く。衣類の最外層も、防風.防水素材で覆い、濡れることと風から隔離することが必要である[参考文献 53] (推奨 1B)。衣類、寝袋、毛布などの保温用資材で、頭、首も含めて体を覆う。全てのガイドラインで、湿った衣類を取り除くことを推奨している[参考文献 19,23,52,54]。(推奨 1C)濡れた衣類の上から乾いたもので保温を重ねることにもある程度効果が認められているが、十分な保温用具がない場合や中度以上であれば濡れた物を脱がせた方が良い44) (推奨 1C)。熱を持った当て物(以下、ヒートパッド)をあてることは傷病者への相当の熱伝導が確認されており[参考文献 55,56]、加温部位は、腋窩・鼠径・首に比べ体幹への加温がより効果的であったと報告されている[参考文献 56]。実際の使用には接触面積を広くとることが勧められる。ヒートパッドが用意できれば、体幹とくに胸にあてる[参考文献 29, 37] (推奨 1B)(図2)。余りのヒートパッドがあれば背中や腋窩、首にあてる[参考文献 37]。このようにして患者を保温・加温・隔離する「道警式低体温症ラッピング」[参考文献 57]は、搬送時、救助待機の処置として推奨される[参考文献 19](推奨 1C)。ラッピングは密閉性を高くし、温度の放出をできるだけ回避する (図3) 。
使い捨てカイロは、最高温度が高くなく、深部体温の回復には効果的ではないとされている[参考文献 37]。濡れた衣類を脱がせることができない場合防水性のビニール素材やエマージェンシーシートなどで一度くるんでからラッピングを行う。vapour barrierという概念で、水蒸気の層により体温低下を防ぐと言われているが、十分な保温・加温・隔離と組み合わせる必要がある[参考文献 37]。
軽度の低体温症であれば、退避や医療機関への到着の遅れを来さない限り、仲間等で体同士を接触させることは、快適さが増える(推奨 1C)。
還流リズム(血圧>90mmHg)のある低体温症患者へは、積極的な体外加温[(温かい環境、ヒートパッド(ケミカル・電気・強制加熱空気)、強制温風マット(forced air blanket)]かつ最小限の侵襲的加温(加温点滴)が成功してお[参考文献 19,23,58]、推奨される[参考文献 24]。しかしながら、病院前の寒冷環境では、補液製剤は急速に冷え、冷えた補液は低体温症を増悪し得ることが報告されている[参考文献 23,59]。静脈補液による復温は、40℃の補液を1ℓ投与した場合、0.3℃の体温上昇と仮定されており[参考文献 59]、温かい点滴による復温効果はわずかであること、また野外で点滴の保温を継続することは困難であるため、現実的ではない。投与酸素への加温加湿は、呼吸による熱喪失を防ぐのに役立つが、適切に挿入された食道プローベで測定した体温では効果的な復温効果は認めなかった[参考文献 23,57, 60,61,62]。酸素の加温加湿は、他の復温手段とともに実施する(推奨 2C)。


d. 心電図モニタリング
心室細動以外の不整脈は、深部体温の改善とともに、自発的に回復し得る。徐脈は通常生理的であり、患者が復温されるまで、ペーシングの必要は無い。深部体温32℃未満では心室細動の閾値が低下するため[参考文献 19]、心電図モニタリングは早期から(可能なら発見直後より)開始し(推奨 1B)、病院到着まで継続されるべきである。
e. circum-rescue collapse と afterdrop
1)circum-rescue collapse 低体温症者を救助・搬送・治療中に、循環虚脱により状態の悪化する例があり、これを『circum-rescue collapse(あるいはrescue collapse)』と呼ぶ。循環血漿量の減少、体動等の介入による不整脈誘発、中心静脈カテーテル留置による心刺激、深部体温の低下にアシドーシスの影響が加わることが原因と考えられ[参考文献 49,63,64]、意識消失から心室細動、心停止に渡る状態に陥ることである[参考文献 9,19,51]。ひとたび血圧が低下すると、冷えた心臓は、心泊出量を増加して代償することは困難である。また救助隊が到着時に、これまで意識のあった患者が安心し、カテコラミンの放出が減弱し、血圧低下、意識消失をきたした報告もある[参考文献 65]。
2)afterdrop 寒冷を取り除いた後も体温の低下が続くことを「afterdrop」と呼び[参考文献 51]、救助や医療介入開始後も深部体温の低下が持続し得る[参考文献 25,26,33]ため、circum-rescue collapseの一因となる。afterdropのメカニズムとして、深部組織のより温かい体温が冷たい末梢組織に「伝導」の機序で喪失されることと、冷たい末梢組織を還流する血流が増加した際に血液から「対流」の機序で熱を喪失し、熱を喪失した血液が深部に循環して戻ってくる、という2つが組み合わさって起こるとされている[参考文献 66,67, 68]。四肢を動かしたり、末梢を温めることは、冷えた末梢組織への血流増加と、冷えた血液の心臓への還流がafterdropをきたし、心室細動のリスクを高める[参考文献 47]。また意識のある低体温症患者が、自力で移動するなどの行為によっても、冷たい血液の循環をきたし、afterdropが起こることが報告されている[参考文献 51,69]。
3)患者の丁寧で水平な取り扱い 低体温症患者の移動、着替え、復温処置などに伴う機械的刺激は、心室細動のリスクを高め得る。また、心臓への還流量の増加は、既にポンプとして効果的に機能していない心臓の前負荷を増やし、心臓への刺激性を高め得る。丁寧に水平を保つように取り扱う(推奨 1B)。患者を丁寧に扱うため、濡れた衣類を脱がせる際には、切って取り除くことが必要である(推奨 1C)。
4)積極的加温と酸素投与の開始 afterdropの軽減に、病院前からより早期に熱源を伴うもの(ヒートパッドやforced-air blanket)で積極的な体幹への加温と酸素投与を開始する[参考文献 8,19]。
f. 酸素投与と気道管理
適切な酸素化は、心臓の不安定さを改善すると知られており、circum-rescue collapseの軽減に役立つだろう[参考文献 19]。中度(Ⅱ度)以上では酸素投与(推奨 2B) が奨められる。高度(Ⅲ度)以上では、気道管理を要する。回復体位をとらせる。あるいは、高度な気道確保を行う。しかしながら、現場での高度な気道管理は議論の余地がある。低体温症を発症し得る環境での高度な気道確保実施に要する時間、咽頭反射残存例では薬剤投与に要する時間は、現場滞在を長引かせ、深部体温をさらに低下させ、病院搬送を遅らせ得る。一方、高度な気道確保(例:気管内挿管、声門上気道確保器具ラリンゲルマスク等)は、効果的な換気を可能にし、誤嚥の機会を減らす[参考文献 56]。現場で合理的な時間内で手技を終えられるなら、致死的不整脈の誘発のリスクは低いとされ[参考文献 20]、所要時間は5分を目安に、現場での高度な気道確保も考慮する。神経筋接合部遮断薬投与は血清カリウム値を上昇させうることを念頭に置く(推奨 1B)。
g. 心肺蘇生の開始
致命的外傷の存在あるいは体幹の凍結がある(胸壁が圧迫できない)場合、蘇生は開始しない[参考文献 29,36](推奨 1A)。 どこまで深部体温が低下した低体温症が蘇生可能で不可能かは不明であり、蘇生を開始しないカットオフ値は定められていない。
1) 脈が触知できない場合
致命的外傷の存在、体幹の凍結(胸壁が圧迫できない)が無ければ、医療施設への可及的速やかな搬送手配を行い、復温処置をまず開始する[参考文献 29,36](推奨 1A)。
- 還流リズムを確認できる場合
- 還流リズムを確認できない場合
確認方法は、4.c.の項にあるが、脈の触知できない低体温症の中には、非常に微弱な心拍で還流リズムを保っている場合があり、このような症例に心肺蘇生を開始すると、心室細動を引き起こすリスクがある。心肺蘇生は、規則的で幅の狭いQRS 波形が確認できれば、心肺蘇生を直ちに行うべきではない[参考文献 23,36,38](推奨 1C)。
野外で4.c.にある方法で還流リズムの有無を確認できない場合、60秒頸動脈が触知できない場合は、病院搬送を遅らせない限りで、人工呼吸を含む心肺蘇生を開始する[参考文献 23,36,38](推奨 1C)。
2)心肺蘇生の遅れ・中断
脳の冷却による酸素需要の減少の為[参考文献 23]、数時間に渡る心肺蘇生後でも、神経後遺症なしでの生存が可能となり得る。体外循環後に神経後遺症のない全回復を来した心肺蘇生の最長継続時間は190分である[参考文献 70]。強制温風マットと腹膜還流を行いながら、390分に及ぶ心肺蘇生後の生存報告もある[参考文献 71]。一方、心肺蘇生中断や保留があっても、体外循環後に神経後遺症のない全回復を来した例も複数報告されている[参考文献 38]。心肺蘇生が作業環境上継続できない場合、安全に実施できない場合は、心肺蘇生の開始を遅らせたり、中断したり、間欠的に実施してもよい[参考文献 37](推奨 1C)。野外での蘇生が不成功の場合は、搬送を遅らせない限りで、復温と心肺蘇生を病院到着まで、継続すべきである[参考文献 72]。
h. 心肺蘇生の実施
1)胸骨圧迫と人工呼吸
胸骨圧迫、人工呼吸の回数は、正常体温に実施すると同様に行う[参考文献 23,36,38]。過換気は脳血流を低下させるため回避する。
2)除細動
低体温症患者(<28℃)への心室細動除細動は、殆どの例で不成功である。除細動閾値は個人差があり、除細動成功の最低体温は25.6℃と報告されている[参考文献 73])ことから、深部体温30℃未満での除細動の施行には議論の余地があり、2010 ERCガイドラインは[参考文献 23]、体温<30℃では最大3回までの除細動を推奨している。一方2010 American Heart Association (AHA)ガイドライン[参考文献 35]では、動物実験ではあるが、体温30℃前後の心室性不整脈群は、正常体温の心停止群より除細動への反応が良いという結果がある[参考文献 74,75]ことから、復温中は通常の除細動プログラムを含む標準BLS(一次救命処置)の継続を推奨している。2015ERCガイドライン[参考文献 76]、2015AHAガイドライン[参考文献 77])において、この点で変更は認めていない。
International Commission for Alpine Rescue (ICAR)ガイドライン[参考文献 29]では、除細動適応があれば、深部体温にかかわらず標準的な除細動を3回迄実施し、4回以上の実施は深部体温>30℃まで保留、かつ心肺蘇生中断や搬送の遅れを来す場合も実施を保留、としている。 WMS Practice guidelines for Hypothermia 2014[参考文献 37]では除細動適応があれば、深部体温にかかわらず最大出力で1回のみの除細動を実施し、2回以上は少なくとも体温が1から2℃上昇あるいは30℃以上までの回復後に実施、体温30℃以上では正常体温で実施する通常の除細動プログラムを実施する、としている。
3)二次救命処置(ACLS)薬剤
除細動と同様、深部体温<30℃でのACLS 薬剤治療の効果には異論が有る[参考文献 23,38]。低体温症の心臓は、心血管系薬剤、ペースメーカー刺激、除細動には反応が低下し得る、と指摘されている[参考文献 69]。加えて、低い深部体温では薬物代謝は低下するため[参考文献 79]、重症低体温症患者に反復して投与した場合、薬剤が中毒域まで蓄積し得るという論理的な考え方がある。
動物実験において[参考文献 80-85]、昇圧剤投与によって生存率の改善は認めないが[参考文献 84,85]、心拍再開(ROSC: Resuscitation of spontaneous circulation)の改善や冠動脈還流圧の上昇の報告[参考文献 85,86]、正常体温向けの標準ACLSアルゴリズム実施群でのROSCの改善を認めた報告85)がある。さらに、高用量のエピネフリン投与群では明らかなROSCの改善は認めておらず[参考文献 80]、低用量あるいは通常量のエピネフリン投与ではROSC改善を認めている。抗不整脈薬投与群は、小規模研究ではあるが、コントロール群と比して、ROSCの改善を認めていない[参考文献 82,83]。以上より、2010 ERCガイドライン[参考文献 23]は、深部体温が30℃未満ではACLS薬剤を推奨していない。一方2010 AHA ガイドライン[参考文献 35])は、ヒトでのエビデンスに欠ける中で薬物投与の是非は明らかではないことから、心停止中に、復温を行いながら、標準ACLSアルゴリズムに則った昇圧剤投与は認めている。その際、昇圧剤投与と除細動は通常用量を3回までが合理的と考えられ、それ以上の実施は、臨床効果によって投与量や投与間隔を考慮され得る[参考文献 87]。2015ERCガイドライン[参考文献 76]、2015AHAガイドライン[参考文献 77]において、この点で変更は認めていない。
4)蘇生補液
野外で、補液による体温の完全な回復はできないが、多くの傷病者は、寒冷利尿による体液喪失と復温中の血管拡張のために、しばしば相当量の補液が必要である[参考文献 23]。しかしながら、野外での末梢血管確保は困難であること、搬送中に点滴を継続することや点滴温度を維持することは困難であることを念頭におき、長引く野外での治療は可能な限り避け、搬送を遅らせないようにする。
アラスカガイドライン、2014 Wilderness Medical Society (WMS)ガイドラインでは、持続点滴でなく、体液量是正の目的で、静脈注射での250〜500ml投与を推奨している[参考文献 25,37]。末梢血管が虚脱してしまっている場合、骨髄内注射が有用かもしれない。静脈内補液は38〜42℃に温めるべきである[参考文献 23,38,58]。
体液量の状態に応じ、温かい生理食塩水や[参考文献 36]、晶質液と、ブドウ糖、電解質を投与すべきである[参考文献 24]。大量の生理食塩水の投与によるアシドーシス[参考文献88])、リンゲル液等の乳酸製剤は高乳酸血症をきたし得ること[参考文献 19,89]、実際に乳酸の肝代謝が低下した低体温症患者への乳酸リンゲル液投与による代謝性アシドーシスの増悪[参考文献 90]が報告されている。製剤投与時は、pH測定をしながら製剤の選択が望ましい[参考文献 24]。また過剰投与は、心筋収縮能が低下しているため、回避すべきである[参考文献 19]。復温に伴う血管拡張性の低血圧に昇圧剤が用いられるかもしれないが、低体温症患者には不整脈のリスクが潜在すること、凍傷のリスクのある患者の末梢還流への影響に、注意を払わなくてはならない[参考文献 91]。
7. 搬送中の治療 (図1)
搬送先の決定、搬送方法、搬送中の治療は、地域の救助体制、医療施設へのアクセスの利便、搬送先の専門医の有無・医療設備内容、患者の状態を考慮して行う。
a. 搬送先の決定
循環動態の不安定な患者(心室細動、血圧<90mmHg、深部体温<28℃)は、膜型人工肺を用いた体外循環(Extra corporeal membrane oxygenation,ECMO)あるいは心肺バイパス(Cardio pulmonary bypass,CPB)が施行できるセンターへ搬送すべきである[参考文献 19]。(推奨 1B)
還流リズム(血圧>90mmHg)のある低体温症患者へは、積極的な体外加温[(温かい環境、ヒートパッド(ケミカル・電気・強制温風)、強制温風マット(forced air blanket)]かつ最小限の侵襲的加温(温かい点滴)による復温成功例があり[参考文献 19,23,38]、推奨される[参考文献 24]ため、これらを施行可能な最も近隣の医療施設へ搬送する[参考文献 38]。(推奨 1B) 高度に上昇した血清カリウム値は、非生存と相関するため(8.入院後の治療の項で詳述)、心肺蘇生継続の判断に、もし血清カリウム値の測定可能な病院へ立ち寄ると判断した場合は、ECMOあるいはCPBを施行可能な医療施設への搬送経路途上にある病院を選ぶべきである。最終到着病院へは、予めECMOあるいはCPB が使用可能か連絡をとり確認をする。遠隔地域では、長時間の搬送に伴うリスクと、ECMO やCPB 可能な施設での治療のメリットを比較考量しなければならない。
b. 搬送中の復温
長時間のヘリコプターや車内搬送での、適切な室温は、明らかでない。救助隊が作業の遂行を最大限可能にするに心地よい温度にすることは重要である。車内や室内を25℃以上にすることが、復温の速度に影響したり血管拡張を誘発する、ということはなさそうである。搬送に用いる車内等での電源の使用可否により、積極的加温の選択を決定する。室温の調整のみによる復温効果は明らかでなく、6.野外・高所での治療の項にある復温を継続する。可能なら、強制温風マット(forced air blanket)を使用する。もし無い場合は、ヒートパッドなどの復温を継続する。炭を使用したヒートパッドは一酸化炭素に注意し、密閉されたヘリコプターや車内では使用しないようにする。
c. 酸素投与と気道管理
適切な酸素化は、心臓の不安定さを改善すると知られており、搬送中の酸素投与が奨められる。(推奨 2B)。高度(Ⅲ度)以上では、気道管理を要する。回復体位をとらせる。あるいは、高度な気道確保を行うが、現場での高度な気道管理には議論の余地がある。(6-f.酸素投与と気道管理の項に詳細を詳述)。長い搬送時間を伴う場合、気管内挿管は生存率の改善に関わる[参考文献 92,93]という報告があり、熟練者により合理的な時間内で手技を終えられるなら、致死的不整脈の誘発のリスクは低いとされる[参考文献 20]。搬送中の人工換気の実施が実際可能であるかを判断し、実施を決定する。
d. 心電図モニタリング
心電図モニタリングは、できるだけ早期に開始し、搬送中も継続されるべきである。振幅が小さい場合は最大にする(推奨 1B)。
e. 搬送中の心肺蘇生(保留と中断)
長時間に渡る心肺蘇生や、心肺蘇生の中断があっても、偶発性低体温症からの生存例が報告されている。心停止を起こしている重篤な偶発性低体温症では、心肺蘇生の中断や延長を伴った蘇生行為でも有益性があり得る。血清カリウムが12mmol/L以上の場合、心肺蘇生の中止も考慮し得る(推奨 1A)(8.入院後の治療の項で詳述)。機械式胸骨圧迫デバイスの使用は、救助隊員の体力を温存し、安全を高め、成績を改善し得ることから、搬送時間の長さによっては使用を考慮し得る[参考文献 94]。
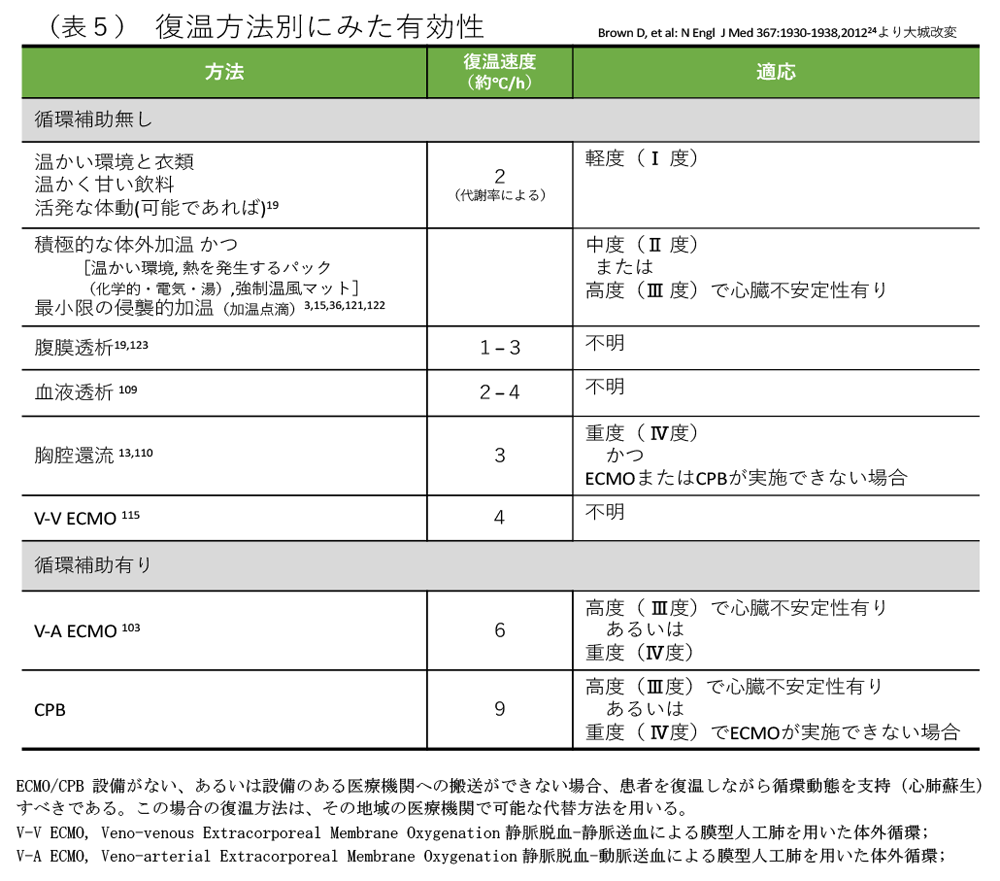
8.入院後の治療 (図1、表5)
a. 中心静脈路確保と補液
中心静脈路確保が必要な場合、不整脈のリスクを最小限にするために、カテーテル先端やガイドワイヤーが心臓に接触するのを回避することが重要である[参考文献 19]。復温中、血管拡張により、多くの補液を要するだろう。蘇生補液についてはⅥ章6. 野外・高所での治療h-4.の項を参照。
b. 循環が安定している低体温症患者
"循環が安定している低体温症患者(血圧>90mmHg)"では、積極的な体外加温と最小限の侵襲的復温が適応となる[参考文献 38,98]。二次性低体温症の可能性がある場合は、基礎疾患検索と治療も行う。体腔還流や中心静脈留置型経皮的体温調節装置システムや血液透析に代表する体外還流血加温装置などの侵襲的復温では、出血や血栓症といった合併症のリスクの増加、さらにこれらの復温方法による成績改善の根拠に欠けることから、"循環が安定している低体温症患者"の復温手段は、積極的な体外加温と最小限の侵襲的復温が最適であろう[参考文献 100]。
c. 循環が不安定な低体温症患者
医療処置に反応しない"循環が不安定な低体温症患者(心室細動、血圧<90mmHg、深部体温<28℃)"には、V-A ECMOとCPBが考慮されるべきである。深部体温が28℃では、酸素消費と脈拍は50%まで低下する[参考文献 19]。低体温状態で、最低限必要な循環量は明確にされていない。それゆえ、心臓不安定な低体温症患者がどの時点でV-A ECMOあるいはCPBを開始するかは確立されていない。将来、超音波による脳血流や、近赤外線分光法による脳の酸素化の評価が、これらの決定を補助し得るであろう[参考文献 101,102]。
d. 心停止を伴う重症低体温症
生命兆候の無い重度(Ⅳ度)では、V-A ECMOあるいはCPB治療が安全で有効であるという見解が得られている[参考文献 1,2,6,9,13,23,35,38,49,103-106]。V-A ECMOあるいはCPB治療を施行した患者における神経学的後遺症無しでの生存は47〜63%と報告されている[参考文献 1,2,104,105]。ECMOあるいはCPB治療を施行されない重度(Ⅳ度)の低体温症患者のデータは限られているが、報告では生存率は37%以下である[参考文献 20,58,107]。V-A ECMOあるいはCPB による利点は復温と共に十分な循環と酸素化が行える点であり、復温速度は8〜12℃/h とされている[参考文献 2]。また、V-A ECMOによる補助は従来のCPBに比し良い成績が得られており[参考文献 103,106]、復温後呼吸障害が高頻度に合併することから、V-A ECMOがより有効であるものと考えられる。待機的心臓手術では、回路内の血液と患者の深部体温の大きな温度較差が、神経学的転帰を悪化させることが知られている[参考文献 108]。患者の中枢と末梢の温度較差は、5〜10℃が通常許容されている範囲で、afterdropのリスクを軽減する。
V-A ECMOあるいはCPBが施行できない、または施行可能な施設への搬送ができない場合、実施可能な手段で体内からの復温をはかる間、患者の循環は胸骨圧迫で維持すべきである[参考文献 58,66,109,110]。代替する有効な復温手段としては、胸腔還流[参考文献 13,110-114]、部分体外循環がある[参考文献 39,115,116]。症例報告によると、胸郭還流は2時間以内の自発的な循環の回復を認めた[参考文献 110]。
心拍再開した患者では、多臓器不全が予想され、V-A ECMOと共に呼吸補助が必要となるだろう。
e. 心拍再開
ROSC 後の患者は、蘇生後の標準的な治療を施行し[参考文献 23]、32〜34℃まで復温を継続する[参考文献 38]。一部の専門家 は、ROSC 後の32〜34℃、24 時間の低体温療法を推奨しているが、この方法は、低体温療法での心停止後の標準ガイドラインに則ったものであり、偶発性低体温症でこの方法を支持するエビデンスは不足している。低体温療法の禁忌となる条件や疾患の併存が疑われる場合は、正常体温まで復温を継続する[参考文献 38]。高体温は回避する[参考文献 23]。
もし低体温症による心停止を来した患者が深部体温32℃以上まで復温されても心停止が持続する場合、非可逆性の心停止である可能性が高いと考えられ、心肺蘇生の中止を考慮し得る[参考文献 24]。
f. 修正二次救命処置と標準二次救命処置
低体温症心停止の動物モデルでの昇圧剤投与は、異なる結果が得られており[参考文献 84]、昇圧剤投与について、2010 ERCガイドライン[参考文献 23]と2010 AHAガイドライン[参考文献 35]は、異なる見解である。2010 ERCガイドラインは、深部体温が30℃以上になるまでは除細動は3回まで、エピネフリンの投与は保留とし、深部体温が35℃以上になるまで投与間隔を倍にするよう、修正した二次救命処置を推奨している。一方、AHA ガイドラインは、"心停止中に復温戦略と同時に標準的な二次救命処置アルゴリズムに則った昇圧剤投与の考慮は合理的かもしれないとしている。それゆえ、昇圧剤投与と除細動は3 回まで合理的と考えられ、それ以上の実施は臨床効果によって考慮する[参考文献 89]。2015ERC ガイドライン[参考文献 76]、2015AHA ガイドライン[参考文献 77]においても、この点で変更は認めていない。
g. 血清カリウム
血清カリウム値の上昇は、低酸素、外傷性細胞死、薬物投与(例:脱分極性神経筋遮断薬)、薬物動態の変化によって引き起こされ得る。高度に上昇した血清カリウム値は、非生存と相関し、体が冷却される前の低酸素の指標と考えられる[参考文献 1,92,104]。蘇生成功した偶発性低体温症でこれまで最も高い血清カリウム値の記録は、31ヶ月の子供の11.8 mmol/l[参考文献 103]、13歳の9.5 mmol/l[参考文献 92]、雪崩埋没から蘇生し得た成人の6.4mmol/lであった[参考文献 117]。
一部の研究者らは、心肺蘇生が無効と考えうる限界値として、カリウム値を12mmol/l[参考文献 118]、あるいは10mmol/l[参考文献 2,4,104,119]、雪崩埋没成人では8mmol/l[参考文献 117]、としている。心肺蘇生の終止は、血清カリウム値が12mmol/l以上で考慮し得る(推奨1A)(図3)。さらに、血清カリウム値が10〜12mmol/l の場合は、V-A ECMOあるいはCPB 施行チームで心肺蘇生の実施について協議することを勧める。血清カリウム値が10mmol/l未満では、神経学的後遺症を残すこと無く生存する可能性があり、心肺蘇生は患者が復温されるまで継続すべきである。一方、血清カリウム値の低いことが生存を保証するものではない[参考文献 1,4,38,104]。乳酸値やpH値など他の生物学的指標は、統一された見解はないものの、予後予測に意義があるという報告がある[参考文献 3,4,20]。
参考文献
- Silfvast T, Pettil. V: Outcome from severe accidental hypothermia in Southern Finland-- a 10-year review. Resuscitation 59: 285-90, 2003
- Walpoth BH, Walpoth-Aslan BN, Mattle HP, et al: Outcome of survivors of accidental deep hypothermia and circulatory arrest treated with extracorporeal blood warming. N Engl J Med 337: 1500-5, 1997
- van der Ploeg GJ, Goslings JC, Walpoth BH, et al: Accidental hypothermia: rewarming treatments, complications and outcomes from one university medical centre. Resuscitation 81: 1550-5. 2010
- Mair P, Kornberger E, Furtwaengler W, et al: Prognostic markers in patients with severe accidental hypothermia and cardiocirculatory arrest. Resuscitation 27: 47-54, 1994
- Baumgartner EA, Belson M, Rubin C, et al: Hypothermia and other cold-related morbidity emergency department visits: United States, 1995-2004. Wilderness Environ Med 19:233-7, 2008
- Larach MG: Accidental hypothermia. Lancet. 345: 493, 1995
- Sessler DI: Mild perioperative hypothermia. N Engl J Med. 336:1730, 1997
- Durrer B, Brugger H, Syme D: The medical on-site treatment of hypothermia: ICARMEDCOM recommendation. High Alt Med Biol 4:99-103, 2003
- Danzl DF, Pozos RS: Accidental hypothermia. N Engl J Med 331: 1756-60, 1994
- Mills WJ Jr: Field care of the hypothermic patient. Int J Sports Med. 13: S199, 1992
- Collins KJ, Dore C, Exton-Smith AN, et al: Woodward PM. Accidental hypothermia and impaired temperature homoeostasis in the elderly. Br Med J 1: 353-6, 1977
- Collins KJ, Exton-Smith AN, Dore C: Urban hypothermia: preferred temperature and thermal perception in old age. Br Med J 282: 175-7, 1981
- Althaus U, Aeberhard P, Schupbach P, et al: Management of profound accidental hypothermia with cardiorespiratory arrest. Ann Surg 195: 492-5, 1982
- Holzer M, Behringer W, Schorkhuber W, et al: Mild hypothermia and outcome after CPR. Hypothermia for Cardiac Arrest (HACA) Study Group. Acta Anaesthesiol Scand Suppl 111: 55-58, 1997
- Chernow B, Lake CR, Zaritsky A, et al: Sympathetic nervous system "switch off" with severe hypothermia. Crit Care Med 11 :677-68, 1983
- Valeri CR, Cassidy G, Khuri S, et al: Hypothermia induced reversible platelet dysfunction. Ann Surg 205: 175-181, 1998
- Staab DB, Sorensen VJ, Fath JJ, et al: Coagulation defects resulting from ambient temperature- induced hypothermia. J Trauma 36: 634-638, 1994
- Mattu A, Brady WJ, Perron AD: Electrocardiographic manifestations of hypothermia. Am J Emerg Med 20: 314-26. 2002
- Danzl DF. Accidental hypothermia. In: Auerbach PS, ed. Wilderness medicine. 6th ed. Philadelphia: Mosby, 2012: 116- 42.
- Danzl DF, Pozos RS, Auerbach PS, et al: Multicenter hypothermia survey. Ann Emerg Med 16: 1042-55. 1987
- Brändström H, Eriksson A, Giesbrecht G, et al: Fatal hypothermia: an analysis from a sub-arctic region. Int J Circumpolar Health 71: 1-7, 2012
- Fischbeck KH, Simon RP: Neurological manifestations of accidental hypothermia. Ann Neurol 10: 384-7, 1981
- Soar J, Perkins GD, Abbas G, et al: European Resuscitation Council Guidelines for Resuscitation 2010 Section 8. Cardiac arrest in special circumstances: Electrolyte abnormalities, poisoning, drowning, accidental hypothermia, hyperthermia, asthma, anaphylaxis, cardiac surgery, trauma, pregnancy, electrocution. Resuscitation. 81: 1400-1433, 2010
- Brown D, Brugger H, Boyd J, et al: Accidental hypothermia. New Engl J Med. 367: 1930-1938, 2012
- State of Alaska cold injuries guidelines
http://www.hypothermia.org/Hypothermia_Ed_pdf/Alaska-Cold-Injuries.pdf - Lefrant JY, Muller L, de La Coussaye JE, et al: Temperature measurement in intensive care patients: comparison of urinary bladder, oesophageal, rectal, axillary, and inguinal methods versus pulmonary artery core method. Intensive Care Med29:414-8, 2003
- Robinson J, Charlton J, Seal R, et al: Oesophageal, rectal, axillary, tympanic and pulmonary artery temperatures during cardiac surgery. Can J Anaesth 45: 317-23,1998
- Hayward JS, Eckerson JD, Kemna D: Thermal and cardiovascular changes during three methods of resuscitation from mild hypothermia. Resuscitation. 11: 21-33, 1984
- Brugger H, Durrer B: Resuscitation of avalanche victims : Evidence-based guidelines of the international commission for mountain emergency medicine(ICAR MEDCOM). Resuscitation. 84; 539-546,2013
- Walpoth BH, Galdikas J, Leupi F, et al: Assessment of hypothermia with a new "tympanic" thermometer. J Clin Monit 10: 91-6, 1994
- Kimberger O, CohenD, IllievichU, et al. Temporal artery versus bladder thermometry during perioperative and intensive care unit monitoring. Anesth Analg. 105: 1042-1047, 2007
- Grissom CK, Harmston CH, McAlpine JC, et al: Spontaneous endogenous core temperature rewarming after cooling due to snow burial. Wilderness Environ Med 21:229-235,2010
- Breitkreutz R, Walcher F, Seegar FH: Focused echocardiographic evaluation in resuscitation management: Concept of an advanced life support-conformed algorithm. Crit Care Med. 35:150, 2007
- Mulcahy AR, Watts MR: Accidental hypothermia: An evidence-based approach. Emergency Medicine Practice EBedicine.net,2009.http://www.cmua.nl/content/SEHliteratuur/SHE%20literatuurbest anden/Accidental%20Hypothermia%200109.pdf(Accessed on September 06,2013)
- Vanden Hoek TL, Morrison LJ, et al: Part 12: Cardiac arrest in special situations: 2010 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care. Circulation 122: S829-861. 2010
- Paal P, Milani M, Brown D, et al. Termination of cardiopulmonary resuscitation in mountain rescue. High Alt Med Biol. 13:200-208, 2012.
- Zafren K, Giesbrecht GG, Danzl DF, et al: Wilderness Medical Society Practice Guidelines for the Out-of-Hospital Evaluation and Treatment of Accidental Hypothermia: 2014 Update. Wilderness Environ Med. 25(4 Suppl):S66-85, 2014.
- Gilbert M, Busund R, Skagseth A, et al: Resuscitation from accidental hypothermia of 13.7°C with circulatory arrest. Lancet 355: 375-376, 2000
- Hodgdon JA, Hesslink RL, Hackney AC, et al.: Norwegian military field exercises in the Arctic: Cognitive and physical performance. Arctic Med Res 50: 132, 1991
- Bay J, Nunn JF, Prys-Roberts C: Factors influencing arterial PO2 during recovery from anaesthesia. Br J Anaesth 40: 398-407, 1968
- Kanzenbach TL, Dexter WW: Cold injuries: Protecting your patients from the dangers of hypothermia and frostbite. Postgrad Med 105: 72, 1999
- Holmer I: Resultant clothing insulation during exercise in the cold. Arctic Med Res. 50: 94, 1991
- Holzer M, Hypothermia After Cardiac Arrest Study Group: Mild therapeutic hypothermia to improve the neurologic outcome after cardiac arrest. N Engl J Med. 346:1756, 2002
- Henriksson O, Lundgren P, Kuklane K, et al: rotection against cold in prehospital care: evaporative heat loss reduction by wet clothing removal or the addition of a vapor barrier: a thermal manikin study. Prehosp Disaster Med 27:53-58, 2012
- Giesbrecht GG, GoheenMS, JohnstonCE, KennyGP, Bristow GK,Hayward JS. Inhibition of shivering increases core temperature afterdrop and attenuates rewarming inhypothermichumans. J Appl Physiol. 1997;83:1630-1634.
- Giesbrecht GG, SesslerDI, Mekjavić _IB, SchroederM, Bristow GK. Treatment of mild immersion hypothermia by directbody-to-bodycontact. J Appl Physiol. 1994;76: 2373-2379.
- Giesbrecht GG.Emergencytreatmentofhypothermia. Emerg Med(Fremantle). 2001;13:9-16.
- Oberhammer R, Beikircher W, Hormann C, et al: Full recovery of an avalanchevictim with profound hypothermia and prolonged cardiac arrest treated by extracorporeal rewarming. Resuscitation 76: 474-80, 2008.
- Strapazzon G, Beikircher W, Procter E, , et al: Electrical heart activity recorded during prolonged avalanche burial. Circulation 125: 646-7. 2012
- Grueskin J, Tanen DA, Harvey P, et al:A pilot study of mechanical stimulation and cardiac dysrhythmias in a porcine model of induced hypothermia. Wilderness Environ Med 18: 133-7, 2007
- Giesbrecht GG, BristowGK. The convective afterdrop component during hypothermic exercise decreases with delayed exercise onset. Aviat Space Environ Med. 1998;69:17-22.
- Brugger H, Durrer B. On-site treatment of avalanche victims ICAR-MEDCOMrecommendation. High Alt Med Biol 3: 421-425, 2002
- Henriksson O, Lundgren JP, Kuklane K, et al: Protection against cold in prehospital care-thermal insulation properties of blankets and rescue bags in different wind conditions. Prehosp Disaster Med 24: 408-15. 2009
- Brugger H, Durrer B, Adler-Kastner L, et al: Field management of avalanche victims. Resuscitation 51: 7-15, 2001
- Lundgren P, Henriksson O, Naredi P, et al: The effect of active warming in prehospital trauma care during road and air ambulance transportation -- a clinical randomized trial. Scand J Trauma Resusc Emerg Med 19: 59, 2011
- Hultzer MV, Xu X, Marrao C, et al: Pre-hospital torso-warming modalities for severe hypothermia: a comparative study using a human model. CJEM 7: 378, 2005
- 大城和恵, 村上富一, 西村和隆: 道警式低体温症ラッピングによる熱喪失抑制効果と山岳救助における病院前有効事例. 登山医学 vo.35; 48-54:2015.
- Kornberger E, Schwarz B, Lindner KH, et al: Forced air surface rewarming in patients with severe accidental hypothermia. Resuscitation 41: 105-11, 1999
- Paal P, Beikircher W, Brugger H: Avalanche emergencies: review of the current n engl j med 367;20 nejm.org 1938 november 15, 2012 current concepts situation. Anaesthesist 55: 314-24, 2006
- GoheenMS, DucharmeMB, KennyGP,etal. Efficacy of forced-air and inhalation rewarming by using a human model for severe hypothermia. J Appl Physiol. 1997;83:1635-1640.
- Mekjavic IB,EikenO.Inhalation rewarming from hypo- thermia: an evaluation in -20 degrees C simulated field conditions. Aviat Space EnvironMed. 1995;66:424-429.
- Sterba JA. Efficacy and safety of prehospital rewarming techniques to treat accidental hypothermia. Ann Emerg Med. 1991;20:896-901.
- Boyd J, Brugger H, Shuster M: Prognostic factors in avalanche resuscitation: a systematic review. Resuscitation 81: 645-652, 2010
- Giesbrecht GG, Steinman AM: Immersion in cold water. In: Auerbach PS,ed. Wilderness medicine. 6th ed. Philadelphia: Mosby, 2012:143-70.
- Giesbrecht GG, Hayward JS. Problems and complications with cold water rescue. Wilderness Environ Med. 2006;17:26-30.
- Giesbrecht GG, Bristow GK. Asecond post cooling afterdrop: more evidence for a convective mechanism. J ApplPhysiol. 1992;73:1253-1258.
- Golden FS, HerveyGR. The mechanism of the after-drop following immersion hypothermia in pigs [proceedings]. J Physiol. 1977;272(1):26P-27P.
- Romet TT. Mechanism of afterdrop after cold water immersion. J Appl Physiol. 1988;65:1535-1538.
- Golden FS, Hervey GR, Tipton MJ: Circum-rescue collapse: collapse, sometimes fatal, associated with rescue of immersion victims. J Roy Nav Med Serv 77: 139-149, 1991
- Husby P, Andersen KS, Owen-Falkenberg A, et al: Accidental hypothermia with cardiac arrest: complete recovery after prolonged resuscitation and rewarming by extracorporeal circulation. Intensive Care Med 16: 69-72, 1990
- Lexow K: Severe accidental hypothermia: survival after 6 hours 30 minutes of cardiopulmonary resuscitation. Arctic Med Res 50: 112-4, 1991
- Parke TR: Resuscitation from hypothermia. J Accid Emerg Med 15:69, 1998
- Thomas R, Cahill CJ: Successful defibrillation in profound hypothermia (core body temperature 25.6℃). Resuscitation 47: 317-320, 2000
- Incagnoli P, Bourgeois B, Teboul A, et al: Resuscitation from accidental hypothermia of 22 degrees C with circulatory arrest: importance of prehospital management [in French]. Ann Fr Anesth Reanim 25: 535-538, 2006
- Boddicker KA, Zhang Y, Zimmerman MB, et al: Hypothermia improves defibrillation success and resuscitation outcomes from ventricular fibrillation. Circulation 111: 3195-3201, 2005
- Truhl.ř A, Charles D. Deakin, Soar J, et al: European Resuscitation Council Guidelines for Resuscitation 2010 Section 4. Cardiac arrest in special circumstances: Resuscitation, October 2015, Pages 148 - 201
- Eric J. Lavonas, Ian R. Drennan, Andrea Gabrielli, et al: Part 10: Special Circumstances of Resuscitation : 2015 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care. Circulation 2015 Nov 3;132(18 Suppl 2):S501-18.
- Reuler JB. Hypothermia: pathophysiology, clinical settings, and management. Ann Intern Med 89: 519-527, 1978
- Heier T, Caldwell JE: Impact of hypothermia on the response to neuromuscular blocking drugs. Anesthesiology 104: 1070-1080, 2006;
- Elenbaas RM, Mattson K, Cole H, et al: Bretylium in hypothermia-induced ventricular fibrillation in dogs. Ann Emerg Med 13: 994-999, 1984
- Kornberger E, Lindner KH, Mayr VD, et al: Effects of epinephrine in a pig model of hypothermic cardiac arrest and closed-chest cardiopulmonary resuscitation combined with active rewarming. Resuscitation 50: 301-308, 2001
- Schwarz B, Mair P, Raedler C, et al: Vasopressin improves survival in a pig model of hypothermic cardiopulmonary resuscitation. Crit Care Med 30: 1311-4, 2002
- Schwarz B, Mair P, Wagner-Berger H, et al: Neither vasopressin nor amiodarone improve CPR outcome in an animal model of hypothermic cardiac arrest. Acta Anaesthesiol Scand 47: 1114-1118, 2003
- Stoner J, Martin G, O'Mara K, et al: Amiodarone and bretylium in the treatment of hypothermic ventricular fibrillation in a canine model. Acad Emerg Med 10: 187-191.2003
- Wira C, Martin G, Stoner J, et al: Application of normothermic cardiac arrest algorithms to hypothermic cardiac arrest in a canine model. Resuscitation 69: 509-516,2006
- Krismer AC, Lindner KH, Kornberger R, et al: Cardiopulmonary resuscitation during severe hypothermia in pigs: does epinephrine or vasopressin increase coronary perfusion pressure? Anesth Analg 90: 69-73, 2000
- Wira CR, Becker JU, Martin G, et al: Anti-arrhythmic and vasopressor medications for the treatment of ventricular fibrillation in severe hypothermia: a systematic review of the literature. Resuscitation 78: 21-9, 2008
- Morgan TJ, Venkatesh B, Hall J: Crystalloid strong ion difference determines metabolic acid-base change during acute normovolaemic haemodilution. Intensive Care Med 30: 1432-7, 2004
- Myburgh JA, Mythen MG. Resuscitation fluids. N Engl J Med 369: 1243-51, 2013
- Aun CST (1997) Thermal disorders. In: Oh TE (ed) Intensive Care Medicine 4th edn. Butterworth Heinemann, Oxford
- Brugger H, Paal P, Boyd J: Prehospital resuscitation of the buried avalanche victim. High Alt Med Biol 12: 199-205, 2011
- Bernhard M, Bottiger BW: Out-of-hospital endotracheal intubation of trauma patients: straight back and forward to the gold standard! Eur J Anaesthesiol 28: 75-6, 2011
- Neumar RW, Otto CW, Link MS, et al: Part 8: adult advanced cardiovascular life support: 2010 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care. Circulation 122: S729-67,. 2010
- Perkins GD, Brace S, Gates S: Mechanical chest-compression devices: current and future roles. Curr Opin Crit Care 16: 203-10, 2010
- Crisfill JW, McCance RA, Ungley CC, et al: The hazards to men in ships lost at sea, 1940-44. Spec Rep Ser Med Res Counc (GB) 32: 1-44, 1956
- Keatinge WR: Death after shipwreck. BMJ 25: 1537-1541, 1965
- Golden F St C Death after rescue from immersion in cold water. J R Nav Med Serv 59:5-7, 1973
- Röggla M, Frossard M, Wagner A, et al: Severe accidental hypothermia with or without hemodynamic instability: rewarming without the use of extracorporeal circulation. Wien Klin Wochenschr 114: 315-20, 2002
- Steele MT, Nelson MJ, Sessler DI, et al: Forced air speeds rewarming in accidental hypothermia. Ann Emerg Med 27: 479-84. 1996
- Taylor EE, Carroll JP, Lovitt MA, et al: Active intravascular rewarming for hypothermia associated with traumatic injury: early experience with a new technique. Proc (Bayl Univ Med Cent) 21: 120-6, 2008
- Rubio, Hakami L, Münch F, et al: Noninvasive control of adequate cerebral oxygenation during low-flow antegrade selective cerebral perfusion on adults and infants in the aortic arch surgery. J Card Surg 23: 474-9. 2008
- Kämäräinen A, Sainio M, Olkkola KT, et al: Quality controlled manual chest compressions and cerebral oxygenation during in-hospital cardiac arrest. Resuscitation 83: 138-42, 2012
- Morita S, Inokuchi S, Yamagiwa T, et al: Efficacy of portable and percutaneous cardiopulmonary bypass rewarming versus that of conventional internal rewarming for patients with accidental deep hypothermia. Crit Care Med 39: 1064-8, 2011
- Farstad M, Andersen KS, Koller ME, et al: Rewarming from accidental hypothermia by extracorporeal circulation: a retrospective study. Eur J Cardiothorac Surg 20: 58-64. 2001
- Ruttmann E, Weissenbacher A, Ulmer H, et al: Prolonged extracorporeal membrane oxygenation-assisted support provides improved survival in hypothermic patients with cardiocirculatory arrest. J Thorac Cardiovasc Surg 134: 594- 600, 2007
- Dobson JAR, Burgess JJ: Resuscitation of severe hypothermia by extracorporeal rewarming in a child. J Trauma 40: 483-5, 1996
- Danzl DF, Hedges JR, Pozos RS: Hypothermia outcome score: development and implications. Crit Care Med 17: 227, 1989
- Grigore AM, Grocott HP, Mathew JP, et al: The rewarming rate and increased peak temperature alter neurocognitive outcome after cardiac surgery. Anesth Analg 94: 4-10, 2002
- Sultan N, Theakston KD, Butler R, et al: Treatment of severe accidental hypothermia with intermittent hemodialysis. CJEM 11: 174-7, 2009
- Plaisier BR: Thoracic lavage in accidental hypothermia with cardiac arrest -- report of a case and review of the literature. Resuscitation 66: 99-104. 2005
- Kangas E, Niemela H, Kojo N: Treatment of hypothermic circulatory arrest with thoracotomy and pleural lavage. Ann Chir Gynaecol 83 :258-260, 1994
- Winegard C: Successful treatment of severe hypothermia and prolonged cardiac arrest with closed thoracic cavity lavage. J Emerg Med 15: 629-632, 1997
- Walters DT: Closed thoracic cavity lavage for hypothermia with cardiac arrest. Ann Emerg Med 20: 439-440, 1991
- Hall KN, Syverud SA: Closed thoracic cavity lavage in the treatment of severe hypothermia in human beings. Ann Emerg Med 19: 204-206, 1990
- Tiruvoipati R, Balasubramanian SK, et al: Successful use of venovenous extracorporeal membrane oxygenation in accidental hypothermic cardiac arrest. ASAIO J 51: 474-476, 2005
- Scaife ER, Connors RC, Morris SE, et al: An established extracorporeal membrane oxygenation protocol promotes survival in extreme hypothermia. J Pediatr Surg. 42:2012-2016, 2007
- Locher T, Walpoth B: Differential diagnosis of circulatory failure in hypothermic avalanche victims: retrospective analysis of 32 avalanche accidents. Praxis 85:1275-82,1996
- Brodmann Maeder M, Martin D, Balthasar E, et al: The Bernese Hypothermia Algorithm: a consensus paper on inhospital decision-making and treatment of patients in hypothermic cardiac arrest at an alpine level 1 trauma centre. Injury 42: 539-43,2011
- Schaller MD, Fischer AP, Perret CH: Hyperkalemia. JAMA 264: 1842-5, 1990
- Robert RK, Douglas DB: The Evaluation and Management of Accidental Hypothermia. Respiratory care 49: 192-205, 2004
- Putzer G, Schmid S, Braun P, et al: Cooling of six centigrades in an hour during avalanche burial. Resuscitation 81: 1043-4, 2010
- Strapazzon G, Nardin M, Zanon P, et al: Respiratory failure and spontaneous hypoglycemia during noninvasive rewarming from 24.7℃ (76.5℉) core body temperature after prolonged avalanche burial. Ann Emerg Med 60: 193-6, 2012
- Vella J, Farrell J, Leavey S, et al: The rapid reversal of profound hypothermia using peritoneal dialysis. Ir J Med Sci 165: 113-4, 1996
本記事の#キーワード
- 記事の引用に関して
- 当サイト内のコンテンツは、すべて著作権で守られています。
また命に関わる情報を含みますので、間違った解釈を招かないよう、無断での二次利用を禁止しております。
利用をご希望の場合は、お問い合わせフォームよりご連絡ください。
引用の際には、著作物の題号や著作者名が明らかにわかる表示(サイト名・URL等)が必要です。
引用元のない利用を見かけた場合は、ご連絡ください。










